A pré-eclâmpsia, também chamada de doença hipertensiva específica da gestação (DHEG), é uma forma grave de síndrome hipertensiva gestacional e está entre as patologias que mais se destacam quando a gravidez é de alto risco.
Confira agora os principais aspectos referentes a esta condição obstétrica, que aparecem nos atendimentos e como são cobrados nas provas de residência médica!
Navegue pelo conteúdo
Dicas do Estratégia para provas
Seu tempo é precioso e sabemos disso. Se for muito escasso neste momento, veja abaixo os principais tópicos referentes à pré-eclâmpsia.
- Na fisiopatologia da PE, a segunda invasão trofoblástica ocorre de maneira defeituosa.
- A PA > 140x90mmHg e Proteinúria com perda de 300 mg ou mais de proteínas em urina de 24 horas são critérios diagnósticos para PE.
- Na ausência de proteinúria, o diagnóstico de PE pode ser baseado na presença de sinais de gravidade e hipertensão.
- Na prática clínica, apenas o uso de cálcio e ácido acetilsalicílico (AAS) em baixa dose está indicado para prevenção de PE.
- O uso de anti hipertensivos é indicado tanto em casos moderados. Nos casos graves o indicado é internamento e anti-hipertensivos.
Definição da doença
A DHEG é uma doença endotelial multissistêmica, específica da gestação, classicamente diagnosticada pela presença de hipertensão arterial associada à proteinúria, que se manifesta em gestante previamente normotensa, após a 20ª semana de gestação.
Epidemiologia da pré-eclâmpsia
De acordo com a Organização Mundial da Saúde (OMS), os distúrbios hipertensivos da gestação constituem importante causa de morbidade grave, incapacidade de longo prazo e mortalidade tanto materna quanto perinatal. Em todo o mundo, 10% a 15% das mortes maternas diretas estão associadas à pré-eclâmpsia/eclâmpsia.
Os fatores de risco são divididos em baixo e alto risco segundo American College of Obstetricians and Gynecologists (ACOG) e servem para predizer pré-eclâmpsia e indicar prevenção:
- Alto risco: História de PE, gemelaridade, HAS crônica, Diabetes tipo I ou II, doença renal, doença inflamatória autoimune, como SAAF e LES.
- Baixo risco: Nuliparidade, obesidade, História familiar de primeiro grau de PE, caracteristicas etnicas e sociais (pobreza, baixo nivel de escolaridade), idade > 35 anos.
Fisiopatologia da pré-eclâmpsia
Na gestação normal, ocorre invasão trofoblástica nas artérias uterinas espiraladas para que ocorra a adequada vascularização placentária. Uma primeira invasão ocorre no primeiro trimestre da gestação, enquanto uma segunda onda de invasão ocorre entre 16 e 18 semanas de gestação.
Na fisiopatologia da DHEG, essa segunda invasão trofoblástica ocorre de maneira defeituosa, com abertura das artérias espiraladas em até 40% menos do que em uma gestação normal. Os fatores de risco atualmente implicados envolvem predisposição genética, quebra de tolerância imunológica, estresse oxidativo (ex., tabagismo ou doenças inflamatórias crônicas), desequilíbrio angiogênico e deficiência do estado nutricional.
A má placentação estimula a produção de tromboxano (estado de hipercoagulação), vasoespasmo, aumento da permeabilidade vascular uterina. A partir da lesão placentária o feto sofrerá com hipoxemia crônica, gerando centralização da perfusão fetal priorizando órgãos nobres, restrição do crescimento e oligodramnia fetal.
Manifestações clínicas e diagnóstico de pré-eclâmpsia
A DHEG é classicamente caracterizada pela tríade edema, hipertensão e proteinúria. A hipertensão arterial é condição obrigatória e deverá estar acompanhada de edema ou proteinúria ou ambas.
Para o diagnóstico, segundo os critérios da ACOG, é definida por hipertensão arterial sistêmica identificada pela primeira vez após a 20ª semana associada à proteinúria, podendo estar sobreposta a outro estado hipertensivo. Os valores para definição são:
- PA > 140x90mmHg
- Proteinúria com perda de 300 mg ou mais de proteínas em urina de 24 horas OU relação proteinúria/creatininúria (ambas em mg/dl) igual ou superior a 0,3
#Ponto importante: Atualmente, na ausência de proteinúria, o diagnóstico de PE pode ser baseado na presença de sinais de gravidade, que incluem: cefaleia, turvação visual, dor abdominal ou exames laboratoriais alterados como plaquetopenia, elevação de enzimas hepáticas, comprometimento renal ou ainda edema pulmonar e distúrbios visuais ou cerebrais, escotomas ou convulsão.
A classificação da PA durante a gestação é divido em estágios:
- Hipertensão arterial leve: PA sistólica ≥ 140 e < 150 mmHg e/ou PA diastólica ≥ 90 e < 100 mmHg;
- Hipertensão arterial moderada: PA sistólica entre ≥ 150 e < 160 mmHg e/ou PA diastólica ≥ 100 e < 110 mmHg;
- Hipertensão arterial grave (crise hipertensiva): PA sistólica ≥ 160 mmHg e/ou PA diastólica ≥ 110 mmHg.
Considerando a idade gestacional em que ocorre a manifestação clínica da pré-eclâmpsia, a doença pode ser classificada em precoce (<34 semanas) ou tardia (≥34 semanas).
A pré-eclâmpsia de início precoce está geralmente associada a maior comprometimento do desenvolvimento placentário e da circulação uteroplacentária, com avaliação dopplervelocimétrica anormal das artérias uterinas, fetos com restrição de crescimento e piores desfechos maternos e perinatais.
A pré-eclâmpsia de início tardio, por sua vez, frequentemente se associa a síndromes metabólicas, inflamação e comprometimento endotelial crônicos. Assim, é comum a presença de obesidade e doenças crônicas.
Manejo de pré-eclâmpsia
Para prevenção de pré-eclâmpsia em pacientes de alto risco (1 fator de alto risco ou 2 fatores de médio risco) são considerados efetivos e recomendáveis apenas o uso de cálcio e ácido acetilsalicílico (AAS) em baixa dose. A suplementação com carbonato de cálcio, 1.000-2.000 mg/dia e o uso de pequenas doses diárias de 50-150 mg de AAS para grupos de risco são as únicas alternativas que mostraram algum grau de efetividade, em ensaios clínicos randomizados.
A decisão de introduzir anti-hipertensivos deve considerar os riscos e benefícios para a mãe e o feto, tomando como fatores principais o valor da PA e a presença ou não de gravidade. Estudos recentes prospectivos e bem controlados, sugerem que a terapêutica anti-hipertensiva, adequadamente utilizada, melhora o prognóstico materno-fetal. Os anti hipertensivos e doses permitidos são demonstrados na tabela abaixo:
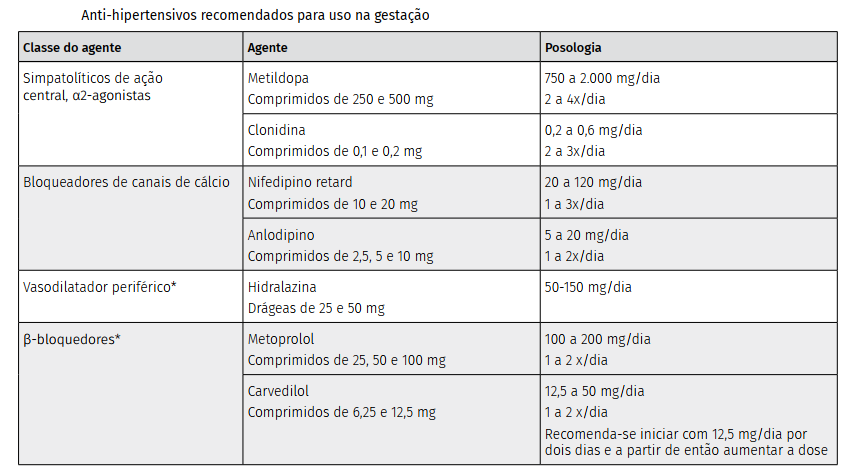
#Ponto importante: São contraindicados na gestação os inibidores da enzima conversora da angiotensina (IECA), os bloqueadores dos receptores da angiotensina II (BRA II) e os inibidores diretos da renina (alisquireno), pois se associam a anormalidades no desenvolvimento dos rins fetais quando utilizados a partir do segundo trimestre de gestação.
Os casos de crise hipertensiva devem ser internadas ou encaminhadas para centros de referência, a fim de se investigar comprometimentos de órgãos-alvo e as condições fetais. O tratamento farmacológico nas crises inclui a seleção de drogas anti-hipertensivas, sendo a hidralazina a mais utilizada com primeira escolha.
O objetivo do tratamento nas crises hipertensivas é diminuir a PA em 15% a 25%, atingindo-se valores da PA sistólica entre 140 e 150 mmHg e da PA diastólica entre 90 e 100 mmHg.
Após o diagnóstico de pré-eclâmpsia, a gestante necessita de acompanhamento com exames laboratoriais para identificar precocemente o comprometimento de órgãos-alvo e diagnosticar a síndrome HELLP ainda em seu estágio inicial. Deve-se colher hemograma (avaliar hematócrito e hemoglobina, bem como a contagem de plaquetas), DHL, bilirrubinas totais ou haptoglobina (padrão-ouro de anemia microangiopática), creatinina e AST.
Como manejo é indicado cardiotocografia semanal e estudo com USG doppler a cada 15 dias. Para pré-eclâmpsia leve a moderada sem sinais de gravidade o parto está indicado até 37 semanas.
Desde a publicação dos resultados do The Collaborative Eclampsia Trial (Magpie Trial), o sulfato de magnésio passou a ser a droga de escolha para o tratamento da iminência de eclâmpsia e da eclâmpsia, que deve ser suspeitado na presença de sinais de gravidade, como cefaleia ou convulsões. Os principais esquemas de uso do sulfato de magnésio são o Pritchard e o de Zuspan, que devem ser empregados de acordo com a experiência de cada serviço, uma vez que são considerados de igual eficácia.
Veja também:
- Resumo de Indução do Trabalho de Parto
- Resumo de vitalidade fetal: principais métodos de avaliação
- Resumo de abortamento de repetição e insuficiência istmocervical
- Ginecologia e Obstetrícia
- Resumo de diabetes gestacional: diagnóstico, tratamento e mais!
Referências bibliográficas:
- ACOG Practice Bulletin No. 202: Gestational Hypertension and Preeclampsia. Obstet Gynecol. 2019 Jan;133(1):1. doi: 10.1097/AOG.0000000000003018.
- Kahhale S, et al. Pré-eclampsia. Rev Med (São Paulo). 2018 mar.-abr. Disponível em: http://dx.doi.org/10.11606/issn.1679-9836.v97i2p226-234
- Peraçoli JC, Borges VT, Ramos JG, Cavalli RC, Costa SH, Oliveira LG, et al. Pré-eclâmpsia/eclâmpsia. São Paulo: Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo); 2018.
- Crédito da imagem em destaque: Pexels