Após uma espera de mais de dez anos, o Ministério da Saúde divulgou em 2022 o Manual de Gestação de Alto Risco atualizado, com novos protocolos e orientações sobre o acompanhamento da gestação de alto risco.
Sob orientação e organização do professor Eduardo de Souza, da Escola Paulista de Medicina, o principal objetivo da atualização deste documento é a redução da mortalidade materna brasileira, definida pelo óbito da mulher durante ou até 42 dias após o término da gestação, devido a qualquer causa relacionada ou agravada pela gravidez, ou por medidas tomadas em relação a ela, e são classificados da seguinte maneira:Morte Obstétrica Direta Morte Obstétrica Indireta Resultante de complicações obstétricas ocorridas durante a gestação, parto ou puerpério devido a intervenções, omissões, tratamento incorreto ou uma cadeia de eventos resultantes de qualquer uma dessas causas. Resultante de doenças pré-gestacionais ou que se desenvolveram durante a gestação agravadas por efeitos fisiológicos da gravidez. Ex: Pré-eclâmpsia, eclâmpsia, aborto, hemorragia ou infecção de foco uterino. Ex: Hipertensão pré-existente, cardiopatia ou infecção de foco não uterino.
Estima-se que 75% de óbitos maternos em todo o mundo são decorrentes de distúrbios hipertensivos da gravidez, hemorragia, infecções, complicações no parto e abortamento inseguro. Com as novas diretrizes e protocolos do manual de gestação de alto risco, espera-se uma redução sequencial de óbitos até 2030, com a razão de 30 mortes maternas para cada 100 mil nascidos vivos – atualmente o Brasil oscila em torno de 50 mortes maternas.
Para que o objetivo seja alcançado, o documento traz um compilado de informações e protocolos para:
- condições patológicas inerentes ao estado gravídico, como náuseas e vômitos, síndromes hemorrágicas, prematuridade, gravidez prolongada, óbito fetal;
- condições mórbidas maternas influenciadoras no risco gestacional, como cardiopatias, anemias, idade materna avançadas, obesidade, tabagismo;
- medicina fetal e a gestação de alto risco, como métodos de avaliação do bem-estar e maturidade fetal, malformações, procedimentos invasivos;
- desfecho não espontâneo da gestação de alto risco, como interrupção da gravidez e indução ao trabalho de parto; e
- doenças infecciosas na gestação, como a Toxoplasmose.
Navegue pelo conteúdo
Toxoplasmose
A toxoplasmose, infecção causada pelo protozoário Toxoplasma Gondii, tem como hospedeiro definitivo os gatos e a transmissão para os hospedeiros intermediários (seres humanos e outros animais) se dá pelo contato direto com terra ou areia contaminadas pelas fezes do felino, ou a ingestão de água e alimentos contaminados (vegetais e frutas mal lavados e carne crua ou mal cozida de animais que se tornaram hospedeiros intermediários anteriormente).
A doença pode ser silenciosa para pessoas infectadas pela primeira vez, não necessitando de tratamento específico, ou podem apresentar apenas sintomas leves similares à gripe e dengue, como dores musculares, fadiga, dores de cabeça e febre.
Já em outros estágios, a doença pode trazer complicações mais graves como a toxoplasmose ocular e cerebral para pessoas com baixa imunidade, assim como gestantes podem sofrer com abortamento e transmitir diretamente a infecção para o feto (toxoplasmose congênita), transmissão representada pela figura abaixo.
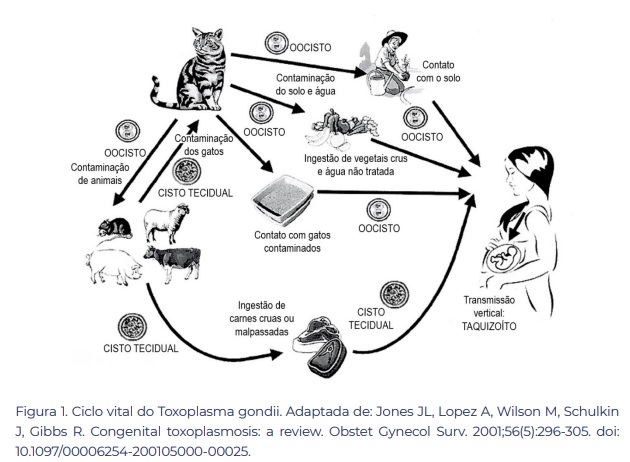
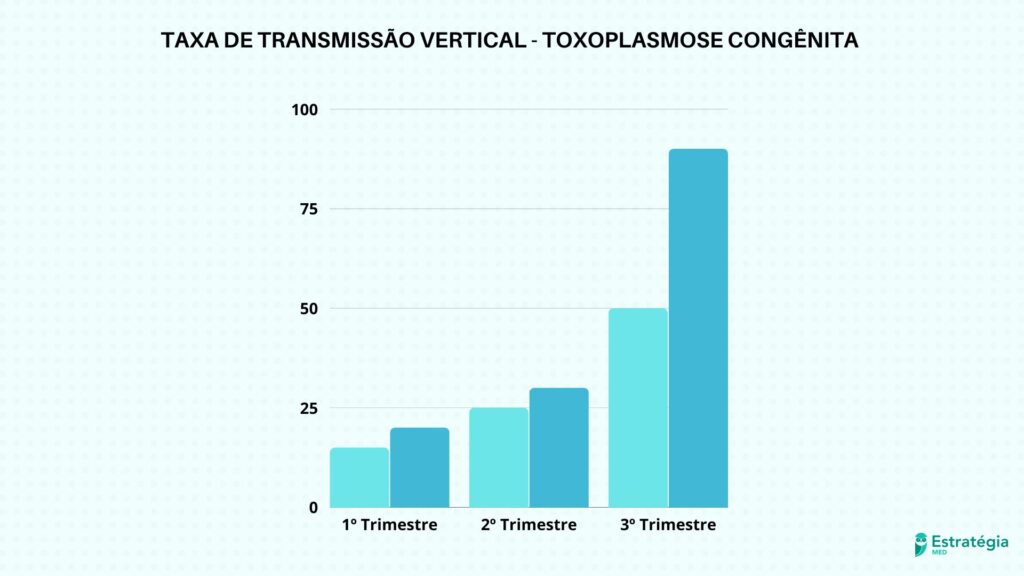
A transmissão vertical, de gestante para feto por via placentária, conta com um percentual significativo, mas seu risco varia de acordo com alguns fatores: estado imunológico da mãe, tipo e virulência da cepa do protozoário e o trimestre gestacional em que ocorreu a infecção.
A taxa de transmissão é diretamente proporcional à idade gestacional, ou seja, quanto mais avançada a gestação, maior o risco dos fetos serem contaminados. No primeiro trimestre, entre 15% e 20% serão contaminados, enquanto no segundo trimestre o valor sobe para 25% a 30%, e de 50% a 90% no terceiro.
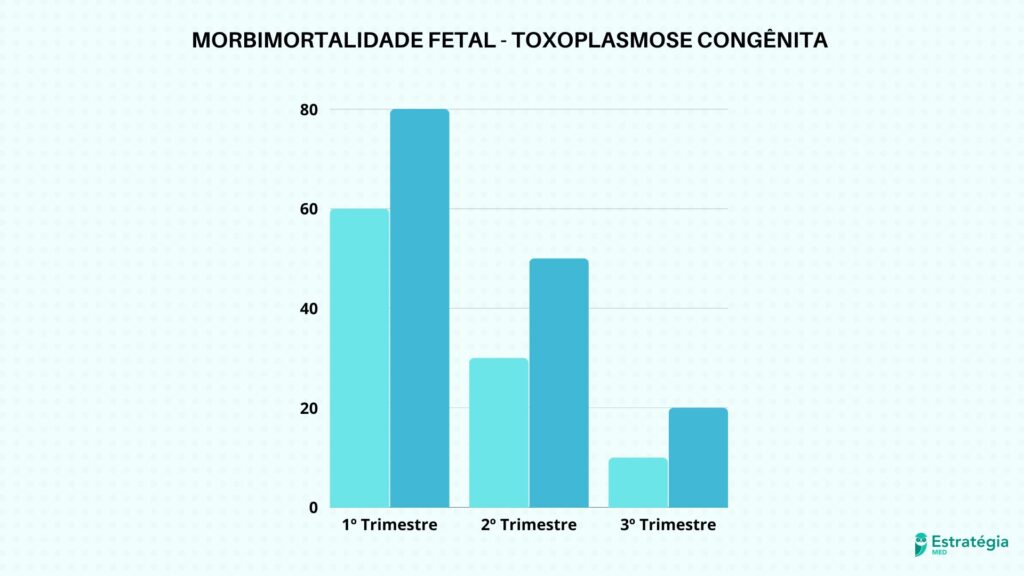
Já a morbimortalidade fetal segue de forma inversamente proporcional, ou seja, quanto mais novo o feto, maior o risco de apresentarem sinais clínicos. No primeiro trimestre o risco é de 60% a 80%, enquanto no segundo há uma pequena queda e pode ocorrer entre 30% a 50% dos fetos, e de 10% a 20% no terceiro trimestre.
A toxoplasmose congênita pode ser manifestada através de diversas alterações:
- Oculares: lesões oculares são as manifestações mais comuns, presentes em cerca de 70% das alterações – paralisia ocular, estrabismo, catarata e atrofia do nervo óptico;
- Neurológicas: manifestações que podem ser de extrema gravidade – encefalomalácia, calcificações cerebrais, microcefalia, ventriculomegalia, surdez neurossensorial e porencefalia;
- Sistêmicas: menos comum, mas não menos importante – hepatoesplenomegalia, trombocitopenia, oligo ou polidrâmnio e hidropisia com derrame pericárdico, sendo as duas últimas secundárias à insuficiência cardíaca causada pela invasão do parasita no miocárdio.
Durante a gestação, a toxoplasmose também pode provocar a perda fetal, natimortalidade (nascidos mortos) e prematuridade. Por isso, a prevenção é a principal aliada e uma adequada orientação sobre hábitos de alimentação e higiene são fundamentais e reduzem significativamente a contaminação. Caso aconteça, o protocolo correto deve ser seguido.
Rastreio, prevenção e tratamento da Toxoplasmose na gestação
Antes da divulgação do novo Manual de Gestação de Alto Risco, existiam divergências em protocolos sobre quando iniciar o tratamento com espiramicina – antibiótico que atinge altas concentrações no tecido placentário, diminuindo o risco de transmissão vertical entre 60% e 70%. Em alguns, a orientação era entrar com espiramicina já durante a suspeita de toxoplasmose, enquanto outros davam orientação para iniciar o tratamento apenas quando a infecção fosse confirmada. Com o manual atualizado, fica definido que o uso de espiramicina deve ser iniciado já na suspeita de toxoplasmose aguda na gestação.
A suspeita de toxoplasmose aguda se dará através do rastreio pré-natal, seguido da interpretação das sorologias IgM (anticorpo produzido quando há infecção, marcador da fase aguda) e IgG (anticorpo produzido um pouco depois de acordo com o microrganismo invasor, protegendo contra possíveis infecções futuras do mesmo agente infeccioso), que poderá apresentar um dos quatro cenários possíveis abaixo:
| 1. IgG (-) e IgM (-) |
|---|
| Gestante não possui anticorpos da doença, ou seja, não está com infecção aguda e nem com suspeita. Porém, pela ausência de IgG é suscetível à doença, sendo necessária a orientação quanto ao risco de adquirir a infecção aguda durante a gestação e quanto às medidas que serão necessárias a seguir: – Não comer carne crua ou mal passada; – Dar preferência por carnes congeladas; – Não comer ovos crus ou mal cozidos; – Beber somente água filtrada ou fervida; – Usar luvas para manipular alimentos e carnes cruas; – Não usar a mesma faca para cortar carnes, frutas e vegetais; – Lavar bem frutas, verduras e legumes (apesar de ser recomendado não comer verduras cruas); – Evitar contato com gatos e com tudo que possa estar contaminado com suas fezes; – Alimentar gatos domésticos com rações comerciais e evitar que circulem na rua, onde podem se contaminar, principalmente pela ingestão de roedores; – Usar luvas e máscara se manusear terra (inclusive para varrer pátio com terra). |
| A sorologia deve ser repetida todos os meses ou, no máximo, com intervalo de dois meses para detectar precocemente uma soroconversão. |
| 2. IgG (+) e IgM (-) |
|---|
| Gestante com infecção pregressa há, no mínimo, seis meses. Apesar da gestante não estar com a infecção aguda no momento da sorologia, se realizada tardiamente na gestação, não há como excluir uma infecção aguda ocorrida no início. |
| Não é recomendado repetir a sorologia para toxoplasmose, mas deve-se manter as orientações de medidas de higiene e alimentares do cenário 1. |
| 3. IgG (-) e IgM (+) |
|---|
| Deve ser interpretada como infecção aguda e é necessário o início de intervenção medicamentosa com espiramicina 500mg – dose diária 3g ao dia (2 comprimidos de 8/8 horas). |
| Repetir a sorologia em duas a três semanas. – Caso a repetição da sorologia apresente o mesmo resultado, é recomendado suspender a medicação e conduzir a gestantes como suscetível (cenário 1) e orientar quanto às medidas de higiene e alimentares, assim como a repetição da sorologia. – Caso ocorra a positivação de IgG, é sinal de que houve uma soroconversão, ou seja, é confirmado a infecção aguda materna. Em gestações com <16 semanas, é mantido o tratamento com espiramicina e é necessário o encaminhamento para serviço de referência em gestação de alto risco para manejo da toxoplasmose aguda e investigação da infecção fetal. Já em gestações com ≥ 16 semanas pode ser realizada a troca para o esquema tríplice (pirimetamina, sulfadiazina e ácido folínico) imediatamente e proceder ao encaminhamento da gestante. |
| 4. IgG (+) e IgM (+) |
|---|
| Deve ser interpretada como infecção aguda com início imediato de medicamento. |
| Para gestações com ≤ 16 semanas, além do início da espiramicina, deve ser solicitado o teste de avidez. – Resultado ALTA AVIDEZ: é descartado que a infecção tenha ocorrido durante a gestação, sendo necessária a suspensão do medicamento e a gestante é mantida no pré-natal de risco habitual; – Resultado INTERMEDIÁRIA OU BAIXA AVIDEZ: é considerado infecção aguda e medicamento deve ser mantido, além do encaminhamento da gestante para serviço de referência em gestação de alto risco. Para gestações com >16 semanas será considerado infecção aguda independente do resultado de avidez. |
Após confirmação de infecção aguda, a gestante é encaminhada para o serviço de referência em gestação de alto risco e passará pela amniocentese, procedimento que, a partir da obtenção do líquido amniótico e realização da investigação, dará o diagnóstico fetal.
A amniocentese deve ser realizada apenas com idade gestacional superior a 18 semanas e, de preferência, após quatro semanas da data estimada de infecção materna. Dependendo do resultado, o tratamento medicamentoso deve sofrer novamente alteração:
| PCR Toxoplasma Positivo | PCR Toxoplasma Negativo |
|---|---|
| Mantém o tratamento com esquema tríplice até o parto. | Suspender o esquema tríplice e voltar com a espiramicina até o parto. |
Vale ressaltar que por ser um procedimento invasivo, é necessário o conhecimento dos resultados para sífilis, hepatites B e C, HIV, e a tipagem sanguínea da mãe, assim como a assinatura do termo de consentimento livre e esclarecido pela gestante deve ser solicitada.
Citomegalovírus na gestação
Assim como na toxoplasmose, a infecção pelo citomegalovírus (CMV) possui alto risco de transmissão vertical durante a gestação e ocorre por via placentária, podendo também acontecer durante o parto através do contato do recém-nascido com as secreções do corpo da mãe e até mesmo durante a amamentação.
Durante a gestação, caso haja a contaminação pelo CMV, a infecção pode levar a abortamento e a malformações no feto, principalmente no sistema nervoso central. Apresenta na maioria das vezes um quadro clínico assintomático e quando apresenta sintomas são inespecíficos, como febre, calafrios, mal-estar, fadiga, dor articular e outros.
Para ter o diagnóstico de infecção por CMV, apesar de ainda não ser adotada como rotina pelo Ministério da Saúde, é realizada a sorologia antes de 14 semanas para as gestantes da seguinte maneira:
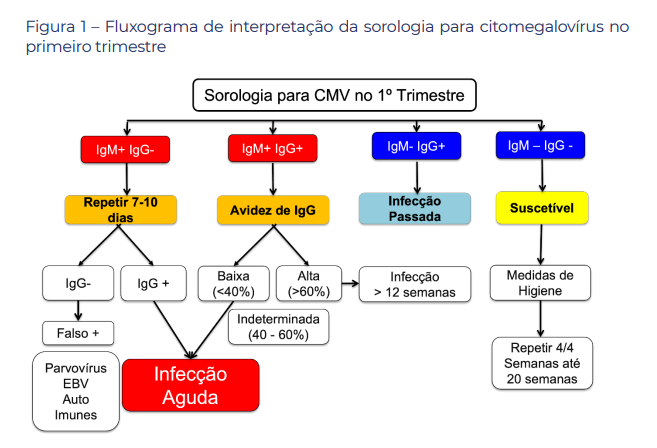
A mudança nos protocolos de infecção pelo CMV se deu pela inclusão de tratamento.
Apesar de ainda não estar disponível no Sistema Único de Saúde (SUS) e ter um custo elevado, o medicamento valaciclovir – medicamento antiviral – pode ser usado como tratamento a partir da confirmação diagnóstica de infecção até 21 semanas de gestação. A dose recomendada é de 2g a cada 6 horas, e também deve ser feito o controle a cada 4 semanas de hemograma, ureia, creatinina e enzimas hepáticas. Para as gestantes com soroconversão no segundo ou terceiro trimestre, o tratamento ainda não é recomendado.
A investigação de infecção fetal pode ser feita através da amniocentese após 7 semanas da estimativa de infecção e apenas após 21 semanas de gestação. Caso o PCR seja positivo é recomendado que siga a avaliação do feto por ultrassonografia, doppler e ecocardiografia fetal. Neurossonografia fetal também pode ser utilizada.
Como a transmissão também pode ocorrer através da amamentação, a mãe não deve amamentar o recém-nascido com idade gestacional <32 semanas ou peso inferior a 1,5kg. Nesses casos deve ser ofertado leite materno pasteurizado ou fórmula artificial. Já para os recém-nascidos de termo, a amamentação pode ser feita normalmente, mas deve ser informado de que pode haver doença sintomática no recém-nascido.
Trabalho de parto prematuro
Para combater o parto pré-termo, a atualização do Manual de Gestação de Alto Risco traz a profilaxia – medidas preventivas, para impedir o trabalho de parto prematuro ou ao menos diminuir a prematuridade.
O Ministério da Saúde recomenda a ultrassonografia transvaginal para todas as gestantes com idade gestacional entre 19 e 24 semanas, e em casos que apresentarem um risco maior pode ser feita a partir de 16 semanas.
A partir da ultrassonografia transvaginal, se indicado que o comprimento do colo uterino é ≤25 mm, fica recomendado o uso de progesterona natural micronizada via vaginal, em doses de 200 mg e à noite, até 36 semanas e 6 dias. Ressalta-se que quanto menor o colo do útero, maior o risco de parto pré-termo.
Para gestantes com histórico de prematuridade espontânea é recomendado o uso de progesterona vaginal na mesma dosagem a partir de 16 semanas e independente do comprimento do colo uterino. É recomendado também a ultrassonografia transvaginal seriada até a 24ª semana para avaliar o colo uterino e, se este tiver um comprimento de ≤25mm, mantem-se a progesterona vaginal e deve ser avaliada a necessidade de realizar ou não a circlagem uterina – sutura cirúrgica em bolsa para manter o colo uterino fechado até a semana indicada para que o parto possa ocorrer normalmente.
Indicação de Tocólise
A tocólise, procedimento com objetivo de adiar o parto pré-termo a partir da administração de medicamentos que interrompem contrações uterinas durante o trabalho de parto prematuro, era mais um tópico que até a divulgação do manual atualizado mantinha uma indicação indefinida.
Agora, o Ministério da Saúde orienta que a tocólise deve ser feita somente em gestantes que estejam em trabalho de parto prematuro entre 24 e 34 semanas, com membranas íntegras e que tenham apenas entre 4-5 cm dilatação cervical. Caso a dilatação cervical seja superior a 5cm, a tocólise não deve ser feita.
Gestação Prolongada
A gestação prolongada, a qual ultrapassa as 40 semanas, também é de grande risco para o bebê. Para que o feto cresça e se desenvolva de forma saudável, é necessário que a placenta transporte nutrientes e oxigênio, e após as 40 semanas ela começa a ter as suas funções reduzidas. Outro risco da gestação prolongada é a aspiração meconial pelo bebê, ou seja, aspiração de suas próprias fezes, causando sequelas ou até mesmo levando à morte.
O Ministério da Saúde orienta a avaliação da vitalidade fetal a partir das 40 semanas, a cada 2 ou 3 dias, com os seguintes exames:
- Cardiotocografia anteparto: exame simples de registro da frequência cardíaca fetal e atividade uterina; e
- Perfil biofísico fetal: exame que avaliará o bem-estar do feto pela avaliação de parâmetros e atividades (movimentos do corpo, respiração, crescimento adequado etc).
Orienta-se também a indução do parto a partir de 41 semanas, podendo aguardar até no máximo 42. Em casos de contraindicação de indução de parto, deve-se recorrer a cesárea.
Gestação Ectópica
Gestação ectópica é toda implantação e desenvolvimento do blastocisto fora do útero, sendo mais comum a gravidez tubária em 90 a 95% dos casos, mas pode ocorrer também em outros locais como ovários. Por sua gravidade, é a principal causa de óbito materno no primeiro trimestre da gestação, por isso, seu diagnóstico deve ser feito o mais cedo possível para que seja evitado a evolução da paciente para um quadro de abdome agudo hemorrágico devido à ruptura tubária.
Também com protocolo indefinido até a divulgação da atualização, o protocolo escolhido pelo Ministério da Saúde é o usado pela Unifesp. A suspeita de gestação ectópica se dará pela presença de atraso menstrual, sangramento e dor pélvica, e para que o diagnóstico seja confirmado, é necessário a realização da ultrassonografia transvaginal e B-hcG quantitativo.
Na presença de saco gestacional tópico, há uma gestação tópica, ou seja, está no local correto. Em caso de cavidade uterina vazia é necessária a avaliação dos anexos. Se houver presença de massa anexial extraovariana, é uma gestação tópica, se houver ausência de massa extraovariana é necessário analisar o B-hcG quantitativo:
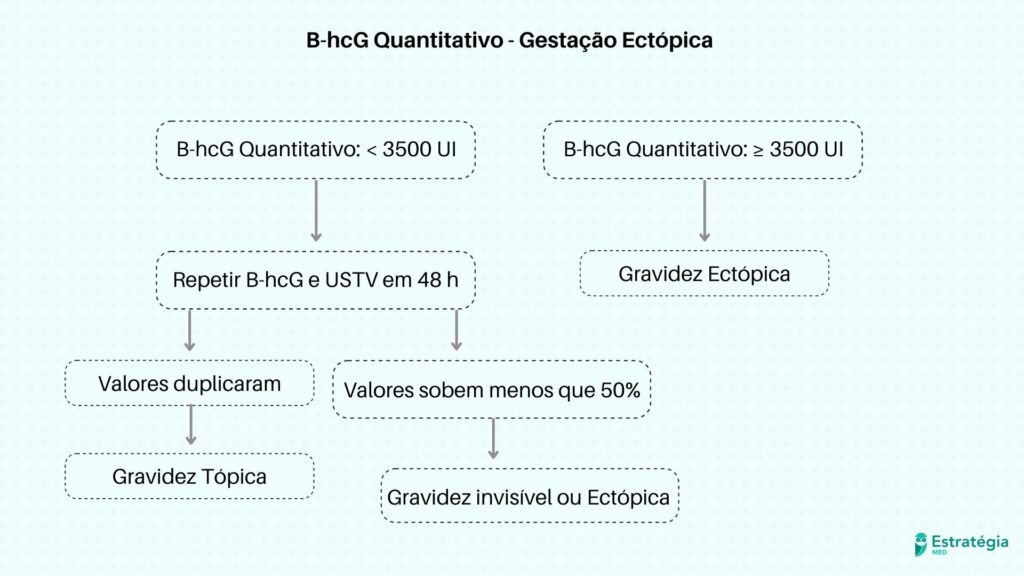
Para não evoluir e agravar o quadro, os seguintes tratamentos são indicados pelo Manual de Gestação de Alto Risco:
| Tratamento Expectante |
|---|
| Pré-requisitos: – Paciente com estabilidade hemodinânima; – Declínio dos títulos de beta-hcG no intervalo de 24 a 48 horas; – Beta-hcG < 2000 mUI/mL; – Ultrassonografia transvaginal com ausência de embrião vivo, massa tubária inferior a 5cm e desejo de gravidez futura. |
| Tratamento Medicamentoso |
|---|
| Pré-requisitos: – Paciente com estabilidade hemodinâmica; – Diâmetro da massa anexial < 3,5cm; – Beta-hcG inicial < 5000 mUI/mL; – Ausência de dor abdominal; – Desejo de gravidez futura; – Termo de consentimento assinado. |
Confira a aula ministrada pela professora de Obstetrícia do Estratégia MED, Natália Carvalho, e aproveite para se inscrever em nosso canal do YouTube para mais atualizações de protocolos e diretrizes recomendadas:
Para conferir o Manual de Gestação de Alto Risco, completo e atualizado, clique no botão abaixo:
Não é tarde para começar a se preparar para as provas de Residência Médica e Revalida e fazer parte de um time de aprovados. Com o Banco de Questões do Estratégia MED você terá a disposição milhares de questões para treinar, com resoluções e comentários para um melhor entendimento das perguntas e respostas. Garanta o seu agora mesmo:




