A trombocitopenia é uma condição clínica caracterizada por redução da contagem de plaquetas no sangue, podendo ser ocasionada por várias causas diferentes. Por isso, confira os principais aspectos referentes a esta condição, que aparecem nos atendimentos e como são cobrados nas provas de residência médica!
Navegue pelo conteúdo
Dicas do Estratégia para provas
Seu tempo é precioso e sabemos disso. Se for muito escasso neste momento, veja abaixo os principais tópicos referentes à trombocitopenia.
- A plaquetopenia é decorrente principalmente da diminuição de sua produção na medula óssea ou do aumento da destruição periférica.
- As plaquetas estão associadas à chamada hemostasia primária da coagulação do sangue.
- A maioria dos casos são assintomáticos. Quando presentes, os principais sintomas são cutâneas, como petéquias.
- Em pacientes sem sangramentos, a transfusão de plaquetas está indicada abaixo de 10.000 mm³ no afebril e abaixo de 20.000 mm³ quando há febre ou infecção.
- Em pacientes com sangramentos ativos, a meta é manter a plaqueta acima de 50.000 mm³ na maioria dos casos.
Definição da doença
A plaquetopenia ou trombocitopenia representa a diminuição das plaquetas no sangue, geralmente representada como valores inferiores a 150.000/mm³ no sangue periférico. Pode estar associada a uma variedade de condições, com riscos associados que podem variar de sangramento ou trombose com risco de vida.
Os graus de trombocitopenia podem ser subdivididos em leve (100.000 a 150.000/mm³), moderado (50.000 a 99.000/mm³) e grave (<50.000/mm³). No entanto, pacientes com condições clínicas subjacentes que explicam a plaquetopenia como insuficiência hepática ou trombocitopenia autoimune, valores mais baixos são baixos são considerados como graves, geralmente abaixo de 30.000/mm³.
Fisiopatologia da plaquetopenia
A plaquetopenia é decorrente principalmente da diminuição de sua produção na medula óssea ou do aumento da destruição periférica. Além disso, pode haver diminuição secundária a aumento do consumo por trombos, por diluição por ressuscitação volêmica e transfusão maciça e sequestro esplênico.
As plaquetas são fragmentos de células presentes no sangue, originárias da fragmentação citoplasmática dos megacariócitos, que são derivados de células progenitoras hematopoiéticas multipotentes. Cada megacariócito produz cerca de 1.000 a 5.000 plaquetas.
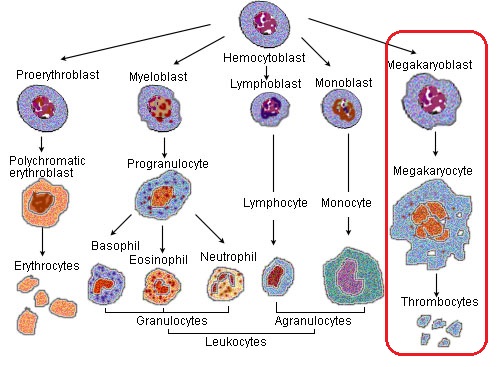
A produção de plaquetas depende da função das células-tronco hematopoiéticas intactas na medula óssea e da produção de trombopoietina pelo fígado e qualquer alteração na função desses sistemas podem gerar plaquetopenia.
Após serem liberadas da medula óssea, elas são sequestradas no baço por 24 a 48 horas. Em indivíduos com função esplênica normal, cerca de 30% das plaquetas encontram-se no baço, em equilíbrio com o pool de plaquetas circulantes. Condições que aumentam o tamanho do baço e/ou causam congestão esplênica através da hipertensão portal (por exemplo, cirrose, doença hepática alcoólica) podem diminuir a contagem de plaquetas sem alterar a massa total de plaquetas no corpo.
As plaquetas sobrevivem na circulação por 8 a 10 dias, após o que são removidas por monócitos ou macrófagos do sistema reticuloendotelial, principalmente no fígado e baço. A destruição periférica acelerada ocorre devido à depuração mediada por anticorpos. Os anticorpos antiplaquetários ocorrem na trombocitopenia autoimune primária (PTI) ou secundária. Eles também podem ser induzidos por alguns medicamentos e substâncias ingeridas.
O consumo de plaquetas também ocorre dentro de trombos na coagulação intravascular disseminada (CIVD) e microangiopatias trombóticas, como púrpura trombocitopênica (PTT) ou síndrome hemolítico-urêmica (SHU).
Um mecanismo adicional de trombocitopenia é a trombocitopenia dilucional, como ocorre no cenário de ressuscitação volêmica maciça ou transfusão maciça sem transfusão proporcional de plaquetas. As contagens de plaquetas são reduzidas em proporção ao número de unidades de hemácias transfundidas em um período de 24 horas.
Causas de plaquetopenia
Abaixo estão os distúrbios trombocitopênicos baseados na fisiopatologia da doença, modificado da Revista Critical Care Medicine:
- Diminuição da produção de plaquetas (supressão da medula óssea)
- Infecções virais
- Drogas e toxinas
- Deficiências nutricionais
- Aplasia, hipoplasia da medula óssea ou síndromes mielodisplásicas
- Disfunção hepática
- Destruição aumentada de plaquetas devido a doenças imunes ou não imunes
- Idiopático
- Induzida por drogas (heparina, quinidina, ácido valpróico)
- Relacionado à infecção (EBV, CMV, HIV, dengue hemorrágica)
- Destruição aloimune (transfusões)
- Síndrome do anticorpo antifosfolípide
- Síndrome HELLP
- Destruição física (superfícies artificiais, hemangiomas gigantes)
- Talassemia maior
- Anemias hemolíticas (Doença falciforme, esferocitose)
- Por aumento consumo de plaquetas:
- CIVD
- PTT
- SHU
- Diluição ou distribuição
- Perda maciça de sangue e transfusão relacionada
- Sequestro esplênico
Manifestações clínicas de trombocitopenia
As plaquetas estão associadas à chamada hemostasia primária da coagulação do sangue e boa parte dos diagnósticos são feitos como achado incidental nos exames de rotina em pacientes assintomáticos. Quando há um déficit significativo pode ocorrer lesões em pele e hemorragias espontâneas.
As principais hemorragias associadas são cutâneos, como petéquias, púrpura, equimoses, além de epistaxe, metrorragia/menorragia nas mulheres e sangramento em mucosas. Hematomas estão mais relacionados a distúrbios de coagulação.
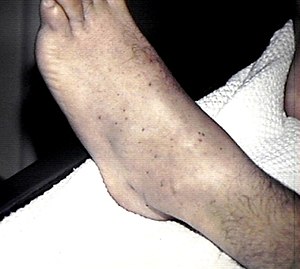
#Ponto importante: O sangramento espontâneo grave é raro, como em pulmões, trato gastrointestinal, sistema nervoso central e trato geniturinário , sendo mais provável com contagens de plaquetas <20.000/mm3, especialmente <10.000/mm3.
Lista de manifestações:
- Assintomáticos
- Hemorragia em pele, principalmente petéquias
- Metrorragia em mulheres
- Hemorragias graves (pulmonar, TGI e TGU)
Abordagem diagnóstica na trombocitopenia
É importante inicialmente realizar um exame confirmatório e revisar esfregaço sanguíneo em busca de alterações como presença de alterações estruturais nas hemácias. Além disso, obter contagens de plaquetas anteriores, se disponíveis, e avaliar outras anormalidades hematológicas.
A história deve se concentrar se há passado de sangramentos, história familiar, medicações em uso, exposições infecciosas e outras condições médicas, por exemplo, distúrbios hematológicos, condições reumatológicas, cirurgia, transfusão.
O exame físico deve avaliar sangramento, linfadenopatia, hepatoesplenomegalia, trombose e envolvimento de órgãos. Nenhum exame laboratorial adicional além do hemograma e esfregaço de sangue periférico é absolutamente necessário em um paciente com trombocitopenia isolada. Adultos com nova trombocitopenia devem fazer testes de HIV e HCV se não forem feitos recentemente.
A avaliação da medula óssea não é necessária em todos os pacientes com trombocitopenia,mas pode ser útil em alguns pacientes se a causa da trombocitopenia não for clara ou se houver suspeita de um distúrbio hematológico primário.
Tratamento de trombocitopenia
O manejo de distúrbios trombocitopênicos depende do tratamento das causas específicas. A primeira dúvida que surge é em pacientes com plaquetopenia grave se é necessário transfundir plaquetas.
Em pacientes assintomáticos (sem sangramento) no cenário de trombocitopenia grave requer transfusão profilática de plaquetas, independentemente da causa subjacente, geralmente abaixo de 10.000/mm³ na maioria dos pacientes afebris e ≤ 15.000 a 20.000/microL em pacientes com febre, infecção ou inflamação conhecida devido ao aumento do risco de sangramento.
Pacientes com sangramento ativo devem ser transfundidos com plaquetas imediatamente para manter a contagem de plaquetas > 50.000/mm³ na maioria das situações de sangramento, incluindo CIVD e > 100.000/mm³ se houver sangramento do sistema nervoso central.
A suspensão ou manutenção de anticoagulantes e antiplaquetários em pacientes com indicação de uso, como arritmias, doenças cardiovasculares e trombóticas, são avaliadas de acordo com o risco de sangramento e o benefício da utilização das drogas, muitas vezes, com decisão compartilhada com familiares e pacientes.
Pacientes com plaquetopenia assintomática e contagem abaixo de 50 mil, devem evitar atividades físicas de impacto, como artes marciais.
Veja também:
- Plaquetopenia: o que é, causas e muito mais!
- Anemia hemolítica
- Resumo de anemia falciforme: diagnóstico, tratamento e mais!
- ResuMED de hematologia: leucemias crônicas, doenças mieloproliferativas, mielodisplasia, linfomas e mais!
Referências bibliográficas:
- Hugo ten Cate. Trombocytopenia: One of the Markers of Disseminated Intravascular Coagulation. Pathophysiol Haemost Thromb 2003/2004.
- https://www.uptodate.com/contents/diagnostic-approach-to-the-adult-with-unexplained-thrombocytopenia?search=trombocitopenia
- Crédito da imagem em destaque: Pexels.