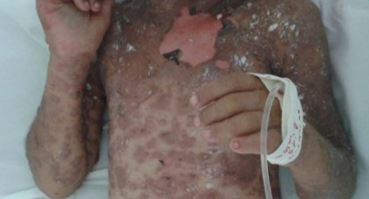
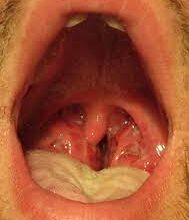
Olá, meu Doutor e minha Doutora! A Síndrome de Stevens Johnson (SSJ), descrita pela primeira vez em 1922, é uma farmacodermia que, apesar de rara, é uma condição médica grave. Mas você conhece quais são os fármacos causadores da SSJ?
Vem com o Estratégia MED simplificar essa condição e aprender a identificá-la. Ao final, separei uma questão de prova para respondermos juntos!
“Treine enquanto eles dormem, estude enquanto eles se divertem, persista enquanto eles descansam, e então, viva o que eles sonham.”
Provérbio japonês
Navegue pelo conteúdo
O que é a Síndrome de Stevens Johnson
A farmacodermia é o termo utilizado para lesões cutâneas causada por reações aos fármacos. A Síndrome de Stevens Johnson (SSJ) é uma farmacodermia grave descrita pela primeira vez em 1922 por dois pediatras americanos, Albert Mason Stevens e Frank Chambliss Johnson, que descreveram casos de lesões cutâneas graves em crianças.
Epidemiologia da Síndrome de Stevens Johnson
Estudos demonstram que 5% das farmacodermias podem evoluir para quadros graves como a Síndrome de Stevens-Johson (SSJ) e a necrólise epidérmica tóxica (NET). A incidência varia de dois a sete casos por milhão de pessoas anualmente, sendo mais prevalente no sexo feminino (2:1) e com 10% de taxa de mortalidade.
Os principais fármacos causadores da SSJ são:
- antiepilépticos aromáticos (carbamazepina, fenobarbital, lamotrigina, fenitoína);
- alopurinol;
- penicilinas;
- sulfas; e
- antirretrovirais.
Os principais fatores de risco são indivíduos do sexo feminino, idade a partir dos 40 anos, indivíduos infectados pelo HIV e pacientes com câncer ativo.
Fisiopatologia da Síndrome de Stevens Johnson
O mecanismo fisiopatológico não é totalmente conhecido. Estudos sugerem que a SSJ é causada a partir de reações imunológicas do tipo IV ao fármaco administrado. Essa reação é mediada por linfócitos T que recrutam células citotóxicas e levam a uma reação inflamatória e apoptose dos queratinócitos. A morte dos queratinócitos causa separação da epiderme da derme e recrutamento de mais quimiocinas, levando a uma extensa necrose epidérmica.
Manifestações clínicas da Síndrome de Stevens Johnson
As manifestações clínicas aparecem cerca de 4 dias a 4 semanas após a primeira ingestão da droga causadora. O quadro clínico pode ser dividido em:
- Pródromo: Febre (>39 °C), mal-estar, fadiga, dor de garganta, disfagia, fotofobia e lesões na mucosa precedem 1 a 3 dias do aparecimento das lesões cutâneas.
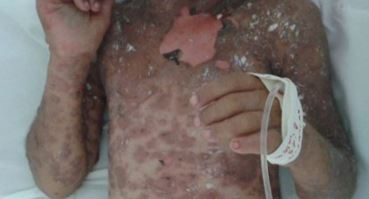
- Lesões cutâneas: após a fase prodrômica, máculas eritematosas, simétricas, mal definidas, com centros purpúricos e dolorosas se iniciam na região da face e do tórax e, posteriormente, se espalham para outras regiões do corpo. Lesões-alvo atípicas com centros mais escuros também podem estar presentes.
As lesões cutâneas tornam-se necróticas e se descolam da epiderme com formação de bolhas. O sinal de Nikolsky (descamação superficial da pele aplicando uma pressão lateral suave) pode ser positivo nesses casos. A extensão da área de necrose é < 10% da superfície corporal, diferenciando da necrólise epidérmica toxica, que acomete > 30% de superfície corporal.
Já as lesões da mucosa ocorre em aproximadamente 90% dos casos e podem preceder ou seguir as erupções cutâneas. As áreas mais afetadas são a mucosa oral, ocular e urogenital.
Diagnóstico da Síndrome de Stevens Johnson
O diagnóstico é inicialmente clínico através da anamnese e exame físico. Os principais pontos a serem identificados são:
- Uso prévio de medicamentos;
- Mucosa oral, ocular e/ou genital com erosões dolorosas;
- Erupção cutânea dolorosa que progride rapidamente;
- Necrose e descamação da epiderme; e
- Sinal de Nikolsky.
A biopsia da pele pode servir para confirmar o diagnóstico e excluir outros diagnósticos diferenciais.
Tratamento da Síndrome de Stevens Johnson
O tratamento da SSJ visa interromper a progressão da doença, tratar complicações e promover a recuperação do paciente. Alguns aspectos do tratamento da SSJ são:
- Identificação droga agressora: além de identificar e retirar o fármaco causador, o paciente deve evitar futuramente o uso do medicamento;
- Avaliação da gravidade: a avaliação é feita pela quantidade de pele deslocada (sinal de Nikolsky);
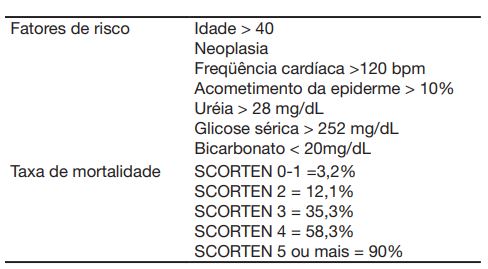
- Prognóstico: o prognóstico do paciente pode ser avaliado por meio de um sistema de escore denominado SCORTEN;
- Cuidados de suporte: inclui cuidado com as feridas, controle da dor, reposição de volume e monitorização do paciente; e
- Terapias farmacológicas adjuvantes: há uma controvérsia na literatura sobre o uso de terapias farmacológicas adjuvantes. As classes mais citadas são corticoides e imunoglobulinas.
Cai na Prova
Acompanhe comigo essa questão sobre a SSJ da Santa Casa de Misericórdia do Rio de Janeiro de 2012 (disponível no banco de questões do Estratégia MED):
(Santa Casa de Misericórdia — RJ — 2012) Dentre as drogas abaixo, qual delas é mais relacionada à síndrome de Stevens-Johnson?
A) Isoniazida
B) Infliximab
C) Sulfonamida
D) Rifampicina
Comentário EMED: Entre as drogas classificadas como “alto risco” para SSJ estão o alopurinol, as sulfas, lamotrigina, carbamazepina e fenitoína. Portanto, alternativa C.
Venha fazer parte da maior plataforma de Medicina do Brasil! O Estrategia MED possui os materiais mais atualizados e cursos ministrados por especialistas na área. Não perca a oportunidade de elevar seus estudos, inscreva-se agora e comece a construir um caminho de excelência na medicina!
Veja também:
- Resumo de eosinofilia: diagnóstico, tratamento e mais!
- Resumo sobre lamotrigina: indicações, farmacologia e mais!
- Resumo sobre dexametasona: indicações, farmacologia e mais!
- Resumo de psoríase: manifestações clínicas, diagnóstico, tratamento e mais!
- ResuMED de psicofarmacologia
- Resumo sobre amoxicilina: indicações, farmacologia e mais!
Referências Bibliográficas
- HIGH, WA. Stevens-Johnson syndrome and toxic epidermal necrolysis: Pathogenesis, clinical manifestations, and diagnosis. Uptodate, 2022. Disponível em: Uptodate
- FOSTER, CS. Stevens-Johnson Syndrome. Medscape, 2023. Disponível em: Medscape
- Bulisani ACP, Sanches GD, Guimarães HP, Lopes RD, Vendrame LS, Lopes AC. Síndrome de Stevens-Johnson e necrólise epidérmica tóxica em medicina intensiva. Rev bras ter intensiva [Internet]. 2006Jul;18(3):292–7. Disponível em: https://doi.org/10.1590/S0103-507X2006000300012